پسوریازیس چیست؟ تحلیل و برسی دقیق این بیماری (بخش 1)
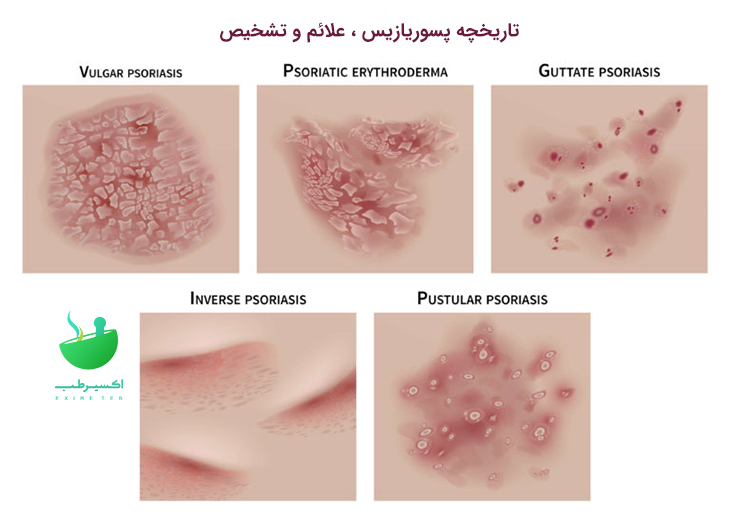
معنای واژه پسوریازیس
کلمه پسوریازیس از کلمه یونانی ψωρίασις، به معنی «شرایط خارش» یا «خارش داشتن» از psora، «خارش» و -iasis، «عمل، وضعیت» گرفته شدهاست.
پسوریازیس، صدفک یا داءالصدف بیماری پوستی مزمن خودایمنی است. این بیماری هنگامی رخ میدهد که دستگاه ایمنی بدن سیگنالهای اشتباهی میفرستد. این سیگنالها باعث افزایش سرعت چرخهٔ رشد سلولهای پوست میشود؛ یعنی افزایش بیش از حد سلولهای پوستی از میزان ریختن آنها.
باور بر این است که پسوریازیس مرتبط با دستگاه ایمنی بدن و یک بیماری ژنتیکی است و محرکهای آن استرس، صدمه به پوست، برخی داروها و عفونت میباشد. پسوریازیس اغلب در سنین جوانی شروع میشود، اما میتواند در هر سنی از دوران نوزادی تا سنین کهولت شروع شود. زنان و مردان تقریباً به یک نسبت به این بیماری مبتلا میشوند.
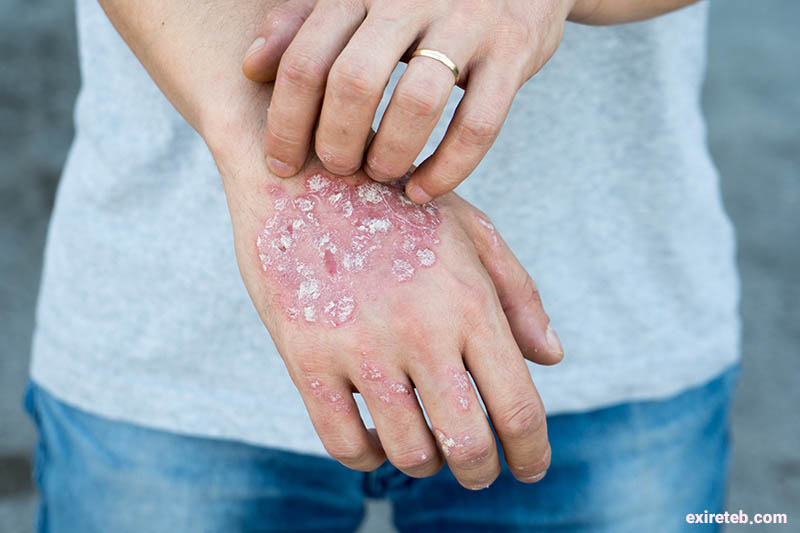
در طی این بیماری دستگاه ایمنی با ارسال سیگنالهای معیوب موجب تسریع رشد سلولهای پوست میشود. در واقع در حالت عادی سلولهای پوست بهطور دائم از لایههای زیرین به طرف سطح حرکت کرده، در آنجا هستههای خود را از دست داده و به صورت پوستههای مرده از بدن دفع میشوند. این روند بهطور معمول حدود یک ماه به طول میانجامد، اما در جریان پسوریازیس، چرخهٔ حیات سلولهای پوست بر اثر همان اشکالات دستگاه ایمنی، سرعت یافته، در نتیجه چندین لایه سلول مرده در سطح پوست تجمع پیدا میکنند که همان پوسته های پسوریازیس را تشکیل میدهند.
این بیماری بنابر نظریه طب نوین درمان قطعی ندارد، اما داروهای بسیاری وجود دارند که با استفاده از آنها، پسوریازیس کنترل میشود. انواع روشهای کنترل پسوریازیس عبارتند از: درمان های موضعی، نور درمانی، دارو های سیستمیک، بیولوژیک و طب مکمل و جایگزین. پسوریازیس اگر چه آزار دهنده است ولی در صورت درمان مناسب و رعایت دستورهای پزشکی، میتوان با آن کنار آمد و بیماری را کنترل کرد. حدود ۲٪ و بیش از ۱۲۵ میلیون نفر در سراسر جهان پسوریازیس دارند.
تاریخچه بیماری پسوریازیس
محققان بر این باورند که پسوریازیس در میان شرایط پوستی مختلف با نام زارات (ترجمه به جذام) در کتاب مقدس عبری گنجانده شده است، یک وضعیت که به عنوان مجازات تهمت تحمیل شده است. بیمار مبتلا «نجس» (تیما و تاهارا را ببینید) تلقی و در نهایت توسط کوهن درمان میشده است. با این حال، بیشتر احتمال دارد که این سردرگمی برای استفاده از اصطلاح یونانی یکسان برای هر دو شرایط به وجود آمده باشد.
یونانیان خوره (λεπρα) را مدتی برای شرایط فلس مانند پوست استفاده میکردند. آنها psora را مدتی برای توصیف شرایط خارش پوست مورد استفاده قرار میدادند. این بیماری در اواخر قرن ۱۸ به عنوان خورهٔ ویلن شناخته شد و سپس متخصصین پوست انگلیسی رابرت ویلن و توماس بیتمن متوجه تفاوت آن از دیگر بیماریهای پوستی شدند.
آنها گفتند جذام به طور منظم، به صورت دایرهای از تکههای متمایز تشکیل شده، در حالی که پسوریازیس همیشه نامنظم است. تصور میشود که پسوریازیس ابتدا از روم باستان توسط آلوس کورنلیوس سلسوس توصیف شده باشد. این بیماری برای اولین بار توسط پزشک انگلیسی توماس ویلن طبقهبندی شد. متخصص پوست انگلستان توماس بیتمن ارتباط احتمالی بین پسوریازیس و نشانههای آرتروز را در سال ۱۸۱۳ شرح داده است.
تاریخ پسوریازیس با درمان مشکوک و سمیت بالا همراه بوده است. در قرن ۱۸ و ۱۹، محلول فاولر، که شامل یک ترکیب آرسنیک سمی و سرطانزا بوده، توسط متخصصین پوست به عنوان یک وسیله برای درمان پسوریازیس مورد استفاده قرار گرفتهاست.
جیوه نیز برای درمان پسوریازیس در طول این مدت استفاده شدهاست. گوگرد، ید و فنل نیز معمولاً برای درمان پسوریازیس در طول این دوره مورد استفاده قرار گرفت که به غلط اعتقاد بر این بود که پسوریازیس یک بیماری عفونی است. قطران زغالسنگ بهطور گستردهای با تابش نور ماوراء بنفش به عنوان یک روش درمان موضعی در سالهای ۱۹۰۰ میلادی اولیه مورد استفاده قرار گرفت. در طول مدت زمان مشابه، موارد ورم مفاصل پسوریاتیک با آمادهسازی طلا به صورت داخل وریدی تجویز شده، به همان شیوهای که آرتریت روماتوئید تحت درمان قرار میگرفتهاست. همهٔ اینها با درمانهای موضعی و سیستمیک مدرن جایگزین شدهاست.
البته همانطور که می دانید انواع پسوریازیس متفاوت است و طبعا درمان و شیوه کنترل آنها نیز متفاوت خواهد بود.
فراگیری بیماری پسوریازیس :
تخمین زده میشود که پسوریازیس بر حدود ۲٪ از جمعیت جهان تأثیر میگذارد. نرخ پسوریازیس با توجه به سن، جنس، منطقه و قومیت متفاوت است. تصور میشود که ترکیبی از عوامل محیطی و ژنتیکی مسئول این تفاوتها است. این میتواند در هر سنی رخ دهد، با وجود آن که اغلب برای اولین بار بین سنین ۱۵ و ۲۵ سال به نظر میرسد. تقریباً یک سوم از بیماران مبتلا به پسوریازیس اظهار داشتهاند که قبل از سن ۲۰ سالگی تشخیص داده شدهاند. پسوریازیس بر هر دو جنس مرد و زن بهطور مساوی تأثیر میگذارد.
افراد مبتلا به بیماری التهابی روده مانند بیماری کرون یا کولیت اولسراتیو در معرض افزایش خطر ابتلا به پسوریازیس میباشند. پسوریازیس در کشورهای دورتر از خط استوا شایعتر است.
به نظر میرسد که پسوریازیس بخصوص در کشورهای اسکاندیناوی بیشترین شیوع را داشته تا ۶ درصد از جمعیت این نواحی ممکن است به پسوریازیس مبتلا باشند، در حالیکه بر عکس در میان اسکیموها، ژاپنیها و غرب آفریقا پسوریازیس بیماری نادری محسوب میشود.
اگرچه آمار دقیقی در مورد شیوع این بیماری در ایران وجود ندارد، اما باید گفت پسوریازیس در ایران جزو بیماریهای شایع پوستی بوده و به نظر میرسد در شمال ایران حتی از شیوع بالاتری نیز برخوردار باشد.
مکانیزم:
پسوریازیس رشد غیرطبیعی بیش از حد و سریع لایهٔ اپیدرمی پوست است. تولید غیرطبیعی سلولهای پوستی (به خصوص در زمان ترمیم زخم) و بیش از حد بودن سلولهای پوست به دنبال حوادث سطحی پوست در پسوریازیس شایع است. در پسوریازیس سلولهای پوست هر ۵–۳ روز به جای معمول ۳۰–۲۸ روز جایگزین میشوند.
این تغییرات از رشد سریع کراتینوسیت ناشی از التهاب سریالی در درم شامل سلولهای دندریتیک، ماکروفاژها، و لنفوسیتهای تی (سه زیرگروه از گلبول سفید) به وجود میآیند. این سلولهای ایمنی (گلبولهای سفید) از حرکت درم به اپیدرم و ترشح هورمونهای ایجادکننده التهاب (سایتوکاین) مانند عامل نکروز توموری آلفا، اینترلوکین ۱β، اینترلوکین ۶ و اینترلوکین ۲۲ به وجود میآیند. این ترشح هورمونها محرک التهابی هستند که سلولهای کراتینوسیت را به تکثیر تحریک میکنند. یک فرضیه این است که پسوریازیس، نقص در گلبولهای سفید T، و در سایتوکین نظارتی اینترلوکین ۱۰ میباشد.
جهشهای ژن مربوط به تولید پوست باعث میشود پسوریازیس را یک حساسیت ندانیم.
DNA یک محرک التهابی در بیماری پسوریازیس است و تحریک گیرندههای روی سلولهای دندریتیک خاص، که به نوبهٔ خود، تولید سایتوکین اینترفرون α میکنند. در پاسخ به این پیامهای شیمیایی (هورمون) که توسط سلولهای دندریتیک و سلولهای T، همچنین سلولهای کراتینوسیت سیتوکینهایی را ترشح میکنند به عنوان اینترلوکین ۱، اینترلوکین ۶ و فاکتور نکروز توموری-α، که به سیگنال سلولهای التهابی در پایین دست میرسند و تحریک التهاب اضافی میکنند. سلولهای دندریتیک پل دستگاه ایمنی ذاتی و دستگاه ایمنی تطبیقی بدن است.
آنها در ضایعات پسوریازیس افزایش مییابند و موجب تکثیر سلولهای T و سلولهای نوع اول کمک کنندهٔ T (سلولهای Th1 میشوند. ایمونوتراپی هدفمند و همچنین پسورالن و فرابنفش (PUVA) درمانی میتواند تعداد سلولهای دندریتیک را کاهش دهد و به نفع یک لنفوسیت تی کمککننده در الگوی ترشح سیتوکین بیش از یک پروفایل سیتوکین سلول وابسته به Th1/Th17 عمل کند. سلولهای T پسوریاتیک از درم به اپیدرم حرکت میکنند و اینترفرون γ و اینترلوکین ۱۷ ترشح میکنند. اینترلوکین ۲۳ به القاء تولید اینترلوکین ۱۷ و اینترلوکین ۲۲ شناخته شدهاست. آثار اینترلوکین ۲۲ در ترکیب با اینترلوکین ۱۷ برای وادار کراتینوسیت به ترشح سایتوکاین نوتروفیل-جذب عمل میکند.
عوامل مسبب یا مشدد برای پسوریازیس
در طب نوین عوامل متعددی به عنوان عامل مسبّب یا مشدّد پسوریازیس مطرح شده است؛ از جمله:
⭕ وراثت
⭕ برخی عفونت ها: همچون گلودردهای چرکی؛ موقعیت جغرافیایی، و آب و هوا (ضایعات پسوریازیس در هوای سرد، تشدید و در هوای معتدل یا گرم و مرطوب، بهبود می یابد).
⭕ عوامل هورمونی و متابولیک (بلوغ و یائسگی باعث تشدید ضایعات هستند و حاملگی، باعث تخفیف آنها)
⭕ برخی داروها : (ترکیبات لیتیوم، داروهای بتا بلوکر- مانند پروپرانولول-، ترکیبات ید، کلروکین و … )
⭕ خوراکی هایی مانند قهوه؛ سن (حداکثر شیوع در ۱۰ تا ۳۰ سالگی) و ….
⭕ استرس های روحی
⭕ صدمات فیزیکی